Los estreptococos del grupo B (SGB), son diplococos gram positivos que producen polisacáridos capsulares de superficie. Existen al menos 10 diferentes serotipos de estreptococo del grupo B, clasificados sobre las variaciones antigénicas de los polisacáridos capsulares de superficie. Estos serotipos se numeran como Ia, Ib, II hasta IX, aunque los serotipos mas frecuentemente aislados en los pacientes son el III y el V. Estreptococo del grupo B puede colonizar epitelio gastrointestinal y urogenital sin producir complicaciones; sin embargo, es conocido que durante la gestación el estreptococo del grupo B puede producir graves complicaciones en la gestante, el feto o el recién nacido.
En la década de 1970, St. agalactaiae (SGB) era la principal causa de mortalidad y morbilidad neonatal, con una mortalidad cercana al 50%. La colonización materna por el estreptococo del grupo B en tracto gastrointestinal y genitourinario es el principal factor de riesgo de la enfermedad neonatal. Los porcentajes de portadores entre adultos sexualmente activos son 38% en mujeres y 24% en varones. Sin embargo, su prevalencia no se relaciona con el número de parejas sexuales o historia de infecciones de transmisión sexual. SGB es un comensal que origina de forma muy infrecuente infección en adultos sanos. La erradicación de GBS después del consumo de antibióticos orales o parenterales es habitual, como lo es la recolonización del tracto genital a partir de la flora intestinal una vez que los antibióticos dejan de tomarse. La leche materna puede contener la bacteria y ser una fuente de colonización del recién nacido algunos estudios han demostrado que la leche materna puede contener S. coagulasa negativos en el 90%, S. viridans en el 50%, S. aureus en el 30% y en el 10% se aísla SGB. En P. J. Steer y J. Plumb (1), se revisa el estado actual de conocimiento sobre el tema.
A comienzos de la década de 1980, diversos ensayos clínicos y estudios observacionales demuestran que la administración de antibióticos a la gestante durante el parto, disminuye la colonización del recién nacido y el riesgo de sepsis neonatal durante la primera semana de vida. Como consecuencia de estas observaciones en 1996 la Academia Americana de Ginecología y Obstetricia y en 1997 la Academia Americana de Pediatría recomiendan la profilaxis antibiótica perinatal pera evitar la sepsis por estreptococo del grupo B. En 2002, se publica una guía revisada para le prevención de la infección por estreptococo del grupo B, donde se recomienda un cribaje basado en un cultivo anal y genital entre las semanas 35 y 37 de gestación para optimizar las gestantes que deben recibir profilaxis con antibiótico. Tras la aplicación de esta guía se reduce de forma importante la incidencia de enfermedad neonatal por estreptococo del grupo B, manteniéndose estable con una incidencia de 0.5 casos por 1000 nacidos vivos y año. En 2008, los CDC norteamericanos constituyen un grupo técnico con la finalidad de revisar la guía de 2002, dichas recomendaciones toman cuerpo en el manuscrito de JR. Verani, y cols.(2).
Los recién nacidos con infección de inicio precoz por estreptococo del grupo B generalmente comienzan con distres respiratorio, apnea y otros signos de sepsis de inicio en las primeras 24-48 horas de vida. La mortalidad es mayor entre los recién nacidos prematuros, oscilando entre 20-30% en los menores de 33 semanas de edad gestacional. El estreptococo del grupo B se adquiere por transmisión vertical a través de la exposición a una colonización vaginal, las mujeres colonizadas tienen un riesgo hasta 25 veces mayor de que las gestantes con cultivos negativos de tener un hijo que desarrolle una sepsis de inicio precoz. Del 10 al 30% de las gestantes están colonizadas en la vagina o recto por el estreptococo del grupo B. La colonización puede ser transitoria, intermitente o persistente. El tracto gastrointestinal es el reservorio primario del estreptococo de grupo B, a partir de ahí se desarrolla la colonización vaginal. El desarrollo de enfermedad invasiva por estreptococo en el recién nacido se considera un factor de riesgo para el desarrollo de sepsis en posteriores gestaciones. En 1985 se describen otros factores predictores de infección por estreptococo en el recién nacido, estos factores incrementan el riesgo de sepsis por estreptococo en 6.5 veces y son:
- Edad gestacional por debajo de 37 semanas.
- Rotura prematura de membranas de mas de 12 horas.
- Temperatura intraparto de mas de 37.5ºC.
Los estudios realizados hasta el presenten demuestran que la profilaxis antibiótica intraparto reducen la colonización por estreptococo de la madre y la transmisión vertical. Su efectividad se estima en un 85-89%. Tanto ampicilina como penicilina han demostrado un buen espectro de actividad. La administración 4 horas antes del parto ha demostrado ser altamente efectiva para reducir la transmisión vertical. En mujeres alérgicas a la penicilina, la eritromicina y clindamicina muestran un buen nivel de actividad, aunque en los últimos años se ha descrito un aumento de resistencias in vitro, de hasta un 30% de las cepas a clindamicina y eritromicina. Desde la implementación de la profilaxis antibiótica intraparto como profilaxis de la enfermedad por estreptococo del grupo B la incidencia de enfermedad en el recién nacido ha disminuido un 80%. Esta disminución en la incidencia de sepsis precoz por estreptococo del grupo B en recién nacidos, no ha ido acompañada de un aumento de sepsis neonatales por otros gérmenes distintos al estreptococo. Sólo algunas series han comunicado un aumento de incidencia de sepsis por E. coli resistente a ampicilina entre prematuros o recién nacidos de bajo peso.
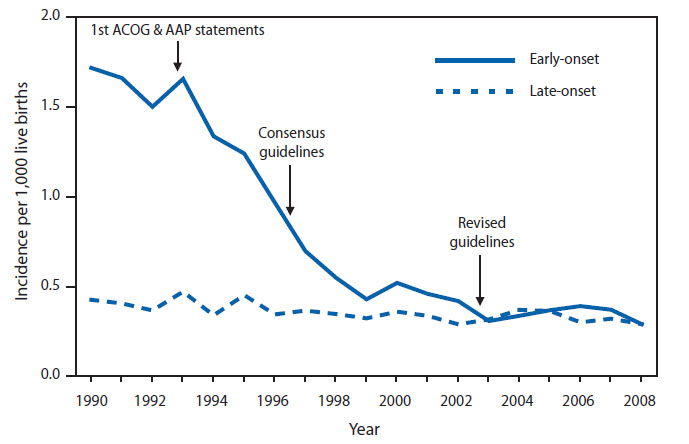 Figura 1. Evolución de la incidencia por 100.000 nacimientos de la infección neonatal por estreptococo del grupo B (tomado de JR Verani y cols. 2010, con permiso).
Figura 1. Evolución de la incidencia por 100.000 nacimientos de la infección neonatal por estreptococo del grupo B (tomado de JR Verani y cols. 2010, con permiso).
La vacunación de la gestante frente a estreptococo de grupo B es una atractiva opción para evitar la enfermedad en el recién nacido. Las vacunas que se están ensayando incluyen un polisacárido de la cápsula conjugada con proteína tetánica. Los ensayos clínicos realizados hasta la fecha incluyen la vacunación de gestantes en la 30-32 semanas de edad gestacional, con esta estrategia se observa un pico de IgG específica a las 2-4 semanas de la vacunación. Existen varias cuestiones que están pendientes de conocer como es la duración de la protección y si es o no precisa una dosis de recuerdo de la vacuna. Por otro lado, hay autores que sugieren que una buena estrategia sería recomendar la vacunación en adolescentes de forma conjunta con la vacuna del papilomavirus.
Las primeras guías recomendaban la profilaxis antibiótica intraparto basándose en dos indicaciones: la presencia de un cultivo positivo previo a estreptococo del grupo B o la presencia de algún factor de riesgo como fiebre mayor de 38ºC, parto por debajo de las 37 semanas de edad gestacional o rotura prematura de membranas de mas 18 horas. Los CDC recomiendan que cualquier mujer con estreptococo desconocido, reciba o no profilaxis antibiótica en función de la presencia o no de alguno de estos factores de riesgo. La utiliación de profilaxis antibiótica en madres con parto prematura es controvertida, por cuanto algunos estudios parecen indicar que se incrementa el riesgo de desarrollar enterocolitis necrotizante en el prematuro y que los antibióticos administrados a la madre antenatalmente se asocian con peores resultados de morbilidad en el recién nacido. La guía de 2002 recomienda una actitud expectante, en espera de resultados de cultivos, en aquellos partos con menos de 37 semanas de edad gestacional. Los datos disponibles indican que el riesgo de enfermedad por estreptococo del grupo B en recién nacidos a término es extremadamente bajo cuando el parto se realiza por cesárea.
Como el estado de portador de estreptococo de grupo B puede cambiar a lo largo de la gestación el momento en que realizamos el cribado es extremadamente importante. El valor predictivo negativo de los cultivos tomados hasta 5 semanas antes del parto es del 95-98%, sin embargo el valor predictivo negativo es considerablemente mas bajo cuando los cultivos se toman con anterioridad a las 5 semanas antes el parto.
Indicaciones de profilaxis recogidas en la guía 2010.
- Antecedentes obstétricos de recién nacido previo con enfermedad invasiva por estreptococo de grupo B.
- Bacteriuria por estreptococo del grupo B durante algún momento de la gestación actual.
- Cultivo de tercer trimestre positivo a estreptococo del grupo B.
- Estreptococo desconocido al inicio del parto y alguno de los siguientes factores de riesgo:
- Parto por debajo de las 37 semanas de edad gestacional.
- Rotura prematura de membranas de mas de 18 horas.
- Fiebre intraparto de mas de 38ºC.
- Test de amplificación e ácidos nucleicos (NAAT) positivo para estreptococo del grupo B.
Las principales modificaciones de la guía de 2010 con respecto a la guía de 2002 derivan de la inclusión de 2 algoritmos de manejo distintosde la profilaxis en partos prematuros. Los recién nacidos prematuros que disponen de un cultivo negativo para estreptococo en las 5 semanas previas no reciben tratamiento antibiótico, Si no se dispone de cultivo se toma un cultivo rectovaginal y se inicia profilaxis antibiótica, si los resultados estan disponibles antes del parto y son negativos se suspende la profilaxis. En el parto prematuro de gestante con cultivo positivo a estreptoco de grupo B y rotura prematura de membranas iniciamos tratamiento antibiótico con 2 g de ampicilina IV, seguida de 1 g de ampicilina IV cada 6 horas, durante al menos 48 horas. Si transcurridas 48 horas la gestante no esta en trabajo parto se puede suspender la profilaxis.
Los regímenes antibióticos recomendados incluyen ampicilina 2 g dosis inicial (IV) seguida de 1 g cada 4 horas hasta el parto. Los pacientes alergia a la penicilina que no han presentado angioedema, urticaria, distres respiratorio o anafilaxia pueden recibir cefazolina 2 g (IV) dosis inicial, seguida de 1 g (IV) cada 8 horas hasta el parto. Los pacientes alérgicos que si han presentado algunos de estos síntomas pueden recibir vancomicina 1g (IV) cada 12 horas o clindamicina 900 mg (IV) cada 8 horas.
Consideramos que la profilaxis puede ser efectiva si la madre recibe profilaxis antibiótico durante mas de 4 horas antes del parto.
Se recomienda la observación y evaluación analítica del recién nacido durante las 6-12 primeras horas de vida si no se realiza profilaxis en la madre y concurre algún factor de riesgo subsidiario de profilaxis de los enumerados anteriormente. En los casos de corioamnionitis materna las dosis de antibiótico indicadas en profilaxis de GSB pueden ser insuficientes otros patógenos distintos a GSB y podrían modificar los patrones de resistencia.
Algunos autores han documentado cepas de SGB resistentes a penicilina y otros antibióticos, habiéndose documentado resistencia a eritromicina en hasta el 91% de las cepas. Imposrtancia adicional supone poder conferir protección en los casos de parto prematuro antes de las 35 semanas en que se realiza de forma rutinaria el cribado de colonización materna por SGB o poder prevenir la infección neonatal tardía por SGB. Que duda cabe que una vacuna útil podría aportar beneficios en todas estas circunstancias.
El desarrollo de una vacuna eficaz se ha dificultado en primer lugar por la existencia de 10 serotipos diferentes posibles en el SGB. El uso de estos antígenos sin adyuvantes originaba respuestas inmunológicas muy pobres y las respuestas inmunitarias en la mucosa eran también muy débiles. Parece evidente que la vacuna ideal debería poder desarrollar una fuerte respuesta inmunitaria en mucosas capaz de erradicar la colonización por SGB. Algunos ensayos en fase I han utilizado la peptidasa C5a estreptocócica como antígeno común a los diferentes serotipos de SGB y estreptococo del grupo A (SGA). La peptidasa C5a expresada por SGB es idéntica en un 98% a la expresada por SGA. La peptidasa C5a del estreptococo actúa uniéndose a la fibronectina y promoviendo la diseminación bacteriana. Estudios previos pudieron demostrar que la administración de la péptidasa C5a del estreptococo en liposomas era capaz de inducir respuestas inmunitarias tanto sistémicas como mucosas. DA Santillan y cols. (3), ensaya en el modelo murino una vacuna de peptidasa C5a en liposomas, estos autores observan que dosis de 30 mcg encapsulados en liposomas desencadenan una respuesta inmunitaria, tanto sérica como mucosa, mantenida en el tiempo.
Dr. José Uberos
Hospital Universitario San Cecilio, Granada (Spain)
REFERENCIAS
(1) Steer PJ, Plumb J. Myth: Group B streptococcal infection in pregnancy: Comprehended and conquered. Seminars in Fetal and Neonatal Medicine 2011 Oct;16(5):254-8.
(2) Verani JR, McGee L, Schrag SJ. Prevention of Perinatal Group B Streptococcal Disease. Morbidity and Mortality Weekly Report (MMWR) 59[RR10], 1-32. 2010.
(3) Santillan DA, Rai KK, Santillan MK, Krishnamachari Y, Salem AK, Hunter SK. Efficacy of polymeric encapsulated C5a peptidaseGÇôbased group B streptococcus vaccines in a murine model. American Journal of Obstetrics and Gynecology 2011 Sep;205(3):249.

