Vacunas frente a leishmania
Artículo en PDF Existen documentos que relatan como algunas tribus de beduinos exponen a sus niños a la mordedura de diversos flebótomos en un intento
Artículo en PDF Existen documentos que relatan como algunas tribus de beduinos exponen a sus niños a la mordedura de diversos flebótomos en un intento
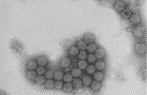
Artículo en pdf La diarrea por rotavirus es la causa mas frecuente de diarrea en países desarrollados. Los rotavirus causan gastroenteritis viral y provocan más
Artículo en PDF A unos días de que la presidenta de la Comunidad de Madrid anunciara la retirada de la vacuna frente al neumococo del
Artículo en PDF Los pretérminos tardíos como se denominan a aquellos nacidos entre la 34 semana de gestación y la 36 semana + 6 días

Artículo en PDF La poliomielitis se origina tras la infección de motoneuronas del sistema nervioso central por poliovirus. Son las motoneuronas de las astas anteriores
Dr. José Uberos Fernández Granada, 24 de Mayo de 2012 Obtener pdf de este artículo. El carcinoma cervical afecta a 500000 mujeres cada año, siendo
Dr. José Uberos Fernández Granada, 18 de Mayo de 2012 Obtener pdf de este artículo. Las enfermedades fúngicas tienen sus propias señas de identidad epidemiológicas y
Dr. José Uberos Fernández Granada, 13 de Mayo de 2012 Obtener en pdf de este artículo. Pocos estudios han estudiado la relación existente entre enfermedades infecciosas
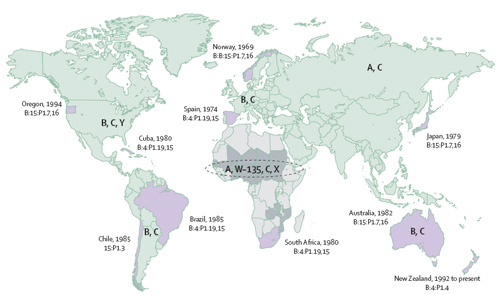
Dr. José Uberos Fernández Granada, 5 de Mayo de 2012 Obtener pdf de este artículo en: http://www.spao.info/paginas/revisiones/meningo1.pdf La enfermedad meningocócica es una causa frecuente de

Teléfono: 670717505
Email: secretaria@ibvacunas.com
Almería (España)
Copyright 2025. Instituto Balmis de Vacunas. Política de privacidad y aviso legal.
Sitio web realizado por AOM Comunicación y Marketing Digital
Este sitio web utiliza cookies para que usted tenga la mejor experiencia de usuario. Si continúa navegando está dando su consentimiento para la aceptación de las mencionadas cookies y la aceptación de nuestra política de cookies, pinche el enlace para mayor información. ACEPTAR