El tétanos es una enfermedad inunoprevenible desde que se comenzaran en la década de los 60 las primeras campañas de vacunación sistemática frente a difteria y tétanos. A pesar de ello, en muchos países del mundo las coberturas vacunales son bajas, lo que explica que la OMS en 1980 estime en 1 millón de muertes los casos atribuibles al tétanos cada año, de los cuales mas de la mitad corresponden a casos de tétanos neonatal. El tétanos materno se define como un tétanos desarrollado durante la gestación o hasta 6 semanas después de dar por finalizada la gestación. A principios de la década de los 90, el tétanos era responsable del 5% de la mortalidad materna. En los últimos 15 años, la mejora en los programas de vacunación, ha venido de la mano de una importante reducción en los casos de tétanos neonatal con reducciones de hasta el 85%. Mientras en los países accidentales el tétanos neonatal no es mas que una curiosisdad médica, en el tercer mundo es causa de cerca de 300.000 muertes cada año.
 Clostridium tetani, es un germen grampositivo, anaerobio estricto y productor de esporas, que produce una neurotoxina responsable de la enfermedad. Las esporas de C. tetani pueden contaminar el suelo y múltiples superficies, incluyendo el tracto gastrointestinal. La destrucción de las esporas requiere temperaturas de 120ºC (autoclave), exposiciones prolongadas al yodo, formol o peróxido de hidrógeno. Las esporas germinan cuando se introducen en un tejido dañado, por tanto mal perfundido y oxigenado; en el caso del tétanos perinatal, cuando las esporas contaminan tejidos de la madre durante el parto o aborto, realizados en condiciones poco higiénicas o durante el clampaje del cordón umbilical. Para la germinación y crecimiento vegetativo, las esporas necesitan bajos potenciales de óxido-reducción en los tejidos, lo cual se asocia con necrosis tisular.
Clostridium tetani, es un germen grampositivo, anaerobio estricto y productor de esporas, que produce una neurotoxina responsable de la enfermedad. Las esporas de C. tetani pueden contaminar el suelo y múltiples superficies, incluyendo el tracto gastrointestinal. La destrucción de las esporas requiere temperaturas de 120ºC (autoclave), exposiciones prolongadas al yodo, formol o peróxido de hidrógeno. Las esporas germinan cuando se introducen en un tejido dañado, por tanto mal perfundido y oxigenado; en el caso del tétanos perinatal, cuando las esporas contaminan tejidos de la madre durante el parto o aborto, realizados en condiciones poco higiénicas o durante el clampaje del cordón umbilical. Para la germinación y crecimiento vegetativo, las esporas necesitan bajos potenciales de óxido-reducción en los tejidos, lo cual se asocia con necrosis tisular.
En Martha H. Roper, Jos H. Vandelaer, and Frantois L. Gasse. Maternal and neonatal tetanus. Lancet 2007; 370 (9603):1947-1959; se revisa el estado de conocimiento actual sobre tétanos materno-neonatal.
La toxina de C. tetatni es una de las mas potentes endotoxinas conocidas, requiere dosis letales tan bajas como 2.5 ng/Kg. Durante la fase de crecimiento bacteriano, la toxina es producida como un péptido inactivo, los genes necesarios para la transcripción de a toxina están localizados en un plásmido de la bacteria, con la muerte de la bacteria, la protoxina es liberada al medio y las proteasas tisulares la convierten en la toxina activa. La liberación de la toxina va seguida de la unión de glucoproteinas específicas de la membrana citoplasmática de motoneuronas periféricas de los músculos adyacentes, donde se absorbe por endocitosis. La diseminación de la toxia por vía sanguínea y linfática es también una realidad. En la médula espinal y cerebro, la toxina difunde a a través de los espacios sinápticos para invadir las neuronas inhibitorias gabaergicas y glicinérgicas que son bloqueadas; el resultado es la sobreestimulación de las motoneuronas, responsable se la clínica de espasmos y rigidez.
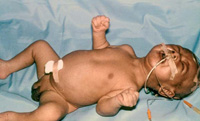
Las manifestaciones clínicas incluyen rigidez muscular y espasmos musculares dolorosos originados por el bloqueo de las neuronas inhibitorias por la toxina tetánica, estas neuronas son las encargadas de modular la acción de las motoneuronas excitatorias. El periodo de incubación, o periodo desde la introducción de las esporas en los tejidos dañados hasta la aparición de los primeros síntomas es de 3 a 21 días. La rigidez muscular observada en el tétanos habitualmente comienza en los músculos maseteros, resultando en trismus. La disfagia y actitud en opistótonos son los siguientes síntomas. El periodo de tiempo entre los primeros síntomas y los primeros espasmos musculares es de 1 a 3 días. La enfermedad se acompaña de fiebre alta. La afectación de los músculos respiratorios y diafragma origina dificultad respiratoria por espasmos de dichos músculos, espasmos laríngeos y aspiración o neumonía. La ventilación mecánica con relajación muscular es necesaria para mantener con vida al paciente. En la enfermedad mas avanzada puede hacerse patente la presencia de labilidad vegetetativa con hiper o hipotensión, bradi o taquicardia.
 El pronóstico del tétanos generalizado este en relación con la duración del periodo de incubación, cortos periodos de incubación o la existencia de manifestaciones autonómicas se asocian con mal pronóstico. El nivel mínimo de anticuerpos antitetánicos que habitualmente se asocia con protección es de 0.01 UI/ml; sin embargo, la existencia de estos niveles no garantiza que no pueda desarrollarse tétanos, se han descrito casos de tétanos con niveles de anticuerpos antitetánicos de este orden. El diagnóstico diferencial de tétanos incluye otras causas de trismus como infecciones dentales, parotiditis, enfermedad de la articulación temporomandibular, intoxicación por estricnina, toxicidad por fenotiacinas, hipocalcemia, meningitis.
El pronóstico del tétanos generalizado este en relación con la duración del periodo de incubación, cortos periodos de incubación o la existencia de manifestaciones autonómicas se asocian con mal pronóstico. El nivel mínimo de anticuerpos antitetánicos que habitualmente se asocia con protección es de 0.01 UI/ml; sin embargo, la existencia de estos niveles no garantiza que no pueda desarrollarse tétanos, se han descrito casos de tétanos con niveles de anticuerpos antitetánicos de este orden. El diagnóstico diferencial de tétanos incluye otras causas de trismus como infecciones dentales, parotiditis, enfermedad de la articulación temporomandibular, intoxicación por estricnina, toxicidad por fenotiacinas, hipocalcemia, meningitis.
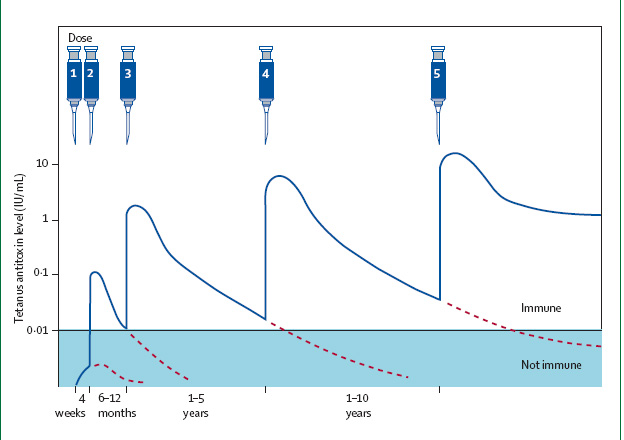
Los objetivos del tratamiento del tétanos son detener la produccón de toxina, para ello se indica tratamiento antibiótico, un adecuado desbridamiento de la herida o puerta de entrada y la administración de inmunoglobulina antitetánica. La duración de la inmunidad conferida por la administración de toxoide depende del número total de dosis administradas. La respuesta a la primera dosis de toxoide consisten en la producción de pequeñas cantidades de IgM no neutralizante y de IgG. Tras una segunda dosis de toxoide se consiguen niveles de IgG protectores, sin embargo, tras 1 año el porcentaje de protección es inferior al 80%. Tras 5 dosis de toxoide la protección es duradera.
La protección del recién nacido depende del nivel de protección de la madre durante la gestación, la IgG específica se transfiere de la madre al feto de forma activa a partir de la semana 32 de gestación. Por tanto, susceptibilidad materna conlleva susceptibilidad del recién nacido. En mujeres no inmunizadas previamente se requieren dos dosis de toxoide administradas durante la gestación a intervalos de 4 semanas, para asegurar un nivel de protección suficiente y asegurar inmunidad pasiva en el recién nacido.
Dr. José Uberos Fernández
Hospital Clínico San Cecilio, Granada

